高齢者の医療をめぐる問題として関心が高まっている「ポリファーマシー(多剤併用)」。多くの薬を服用することで起こる有害事象を防ごうと、厚生労働省がポリファーマシー対策のガイドラインの作成に乗り出します。
6剤以上で有害事象のリスク増
高血圧、糖尿病、不眠、食欲不振…。年を重ねるにつれて増える体の不調。自ずと服用する薬も増えていってしまうものですが、薬の数が増えるほど、有害事象のリスクも高まります。
高齢化が急速に進む中、高齢者の医療をめぐる問題としてこうした「ポリファーマシー(多剤併用)」が大きな関心を集めています。厚生労働省の調査によると、2疾患以上の慢性疾患を持つ高齢者の内服薬数は平均5.8剤、認知症に慢性疾患を合併する患者の内服薬数は平均5.7剤。2疾患以上の慢性疾患を持つ高齢者の約3割、認知症に慢性疾患を合併する患者では約半数が、6剤以上の内服薬の処方を受けていました。
厚労省は今年4月、有識者による「高齢者医薬品適正使用検討会」を立ち上げ、ポリファーマシーをはじめとする高齢者の薬物治療について議論を開始。7月14日の会合で、課題と検討の方向性が整理されました。
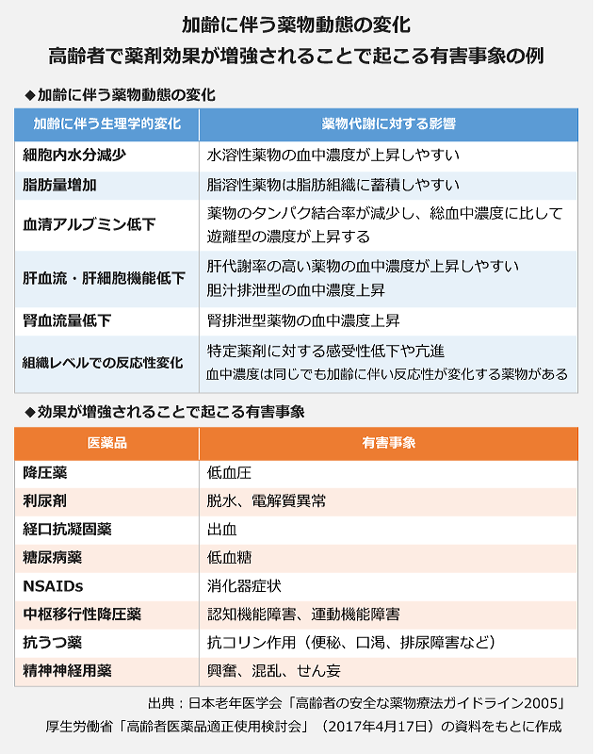
それによると、高齢者の薬物治療の現状を
▽60歳前後を境に併用薬剤の種類数が増える傾向にあり、75歳以上でより多い傾向がある
▽ポリファーマシー患者には複数の医療機関を受診する傾向がある
▽通常成人の用法・用量でも高齢者では注意が必要となる副作用が存在する。高齢者の生理的な機能や状態に基づく薬物動態により、増強される作用・副作用がある
▽薬剤の種類が多くなることで、特に6剤以上で薬剤関連の有害事象の頻度が高くなる傾向がある
と整理。「経口血糖降下薬」「循環器用薬(高血圧治療薬、高脂血症治療薬、経口抗凝固薬・抗血小板薬)」「認知症治療薬」「睡眠導入剤・抗不安薬など」「抗菌薬」といった薬効群で、薬の「止めどき」や「減らしどき」を含めたポリファーマシー対策のガイドラインを作成する方針が示されました。検討会にワーキンググループを設置し、エビデンスの収集・分析とガイドラインの検討を行うことになります。
ポリファーマシーの実態とは?
これまでに3回開催された検討会の会合では、ポリファーマシーの様々な事例が報告されました。
「要介護5、認知症終末期と診断され、抗精神病薬や睡眠薬5剤と認知症治療薬『アリセプト』1剤の計6剤を処方されていた患者の処方を整理し、アリセプトだけにしたら要介護度が1になり、一人暮らしを続けられるようになった」
「糖尿病と高尿酸血症、高脂血症、高血圧、骨粗鬆症、不眠症の計8剤9成分の処方を受けていた患者で発疹が出て、近医で治療を受けたものの、その後別の医療機関に薬疹で入院した」
「認知症や胃炎・胃潰瘍、高脂血症、抗不安薬、糖尿病治療薬に加え、不眠時に家族が使用していた不眠症治療薬を服用したところ、『立てない』『歩けない』『頷く程度の発語しかできない』状況になり入院。入院時に背部褥瘡が見つかった。家族の不眠症治療薬を服用したことで、過鎮静→無動となり、椅子に長時間座っていたことで圧迫され背部褥瘡を発症したと推察された」
服用する薬剤が増えると副作用が増強されたり、薬物間の相互作用が起こったりし、特に高齢者では「ふらつき」「転倒」「認知機能の低下」といった有害事象のリスクが高まる上、有害事象の原因を特定するのも難しくなります。
一方、剤数が増えるとアドヒアランスが低下し、効果が出ていないと感じた医師が別の薬を追加してさらに剤数が増えるという問題も。薬剤の副作用を疾患によるものと誤って判断し、追加された薬がさらなる副作用をもたらす「処方カスケード」も起こります。検討会の会合では、典型的な処方カスケードとして
食欲不振でスルピリドを処方→「ふらつき」「振戦」「震え」の副作用→パーキンソン病によるものと判断し抗パーキンソン病薬を追加→認知機能の低下やせん妄が出現→認知症治療薬を追加→さらに食欲不振に
といった例が指摘されました。
医師と患者 それぞれに原因が
こうしたポリファーマシーはなぜ起こるのでしょうか。
4月に開かれた検討会の初会合で、検討会構成員の平井みどり・神戸大名誉教授は「大きくわけて処方する医師側の問題、患者側の問題、そして社会的背景がある」と指摘しました。疾患ごとに診療ガイドラインがあり、それに従って処方していると薬剤が増えてしまうほか、患者も薬をもらうことが安心感につながりますし、高齢化という社会的は背景の影響も大きいといいます。医師が前医の処方や他院の処方に踏み込みづらいことや、患者が必要以上に多くの診療科や医療機関を受診する「ポリ・ドクター」も、ポリファーマシーの大きな原因と言われます。
厚労省は2016年度の診療報酬改定で、薬の種類を減らした医療機関を評価する仕組みを導入。日本老年医学会は2015年、「高齢者の安全な薬物療法ガイドライン」を10年ぶりに改訂し、慎重な投与が必要な薬剤のリストをまとめました。ただ、効果は十分上がっていないようです。
ガイドラインでは、急性期・回復期・入院・外来・在宅など、それぞれの医療現場の特徴に応じた薬剤調整・処方変更の考え方や、病棟間・複数医療機関間・薬局での薬剤数調整の考え方などを整理する方針。検討会ではこれに加え、医薬品の適正使用を促す多職種連携の仕組みを検討していくことにしており、議論は2018年度末まで続く見通しです。
あわせて読みたい
オススメの記事
-

キッセイ、米社から甲状腺眼症治療薬を導入/参天、緑内障・高眼圧症薬ネタルスジルメシル酸塩を申請 など|製薬業界きょうのニュースまとめ読み(2025年7月30日)
-

製薬業界 2025年下半期の転職市場トレンド予測―求人数は上半期から横ばいの見通し…メディカルやバイオベンチャーの研究などで募集活発
-

【工場探訪:くすりづくりの現場を歩く】中外製薬工業・宇都宮工場―日本最大級のバイオ医薬品製造施設はDXの先進地
-

【2025年版】国内製薬会社ランキング―トップ3は今年も武田・大塚・アステラス、海外好調で軒並み増収
-

【2025年版】製薬会社世界ランキング―トップ3はロシュ、メルク、ファイザー…リリーがトップ10入り